Conteúdo
Estilo de vida
Tentar manter uma vida mais próxima do normal.
Tabagismo: é fator de risco para DC e agrava o curso clínico da doença, com maiores episódios de recaídas, mais complicações intestinais, maiores taxas de cirurgias e pior resposta ao tratamento clínico, principalmente em mulheres.
Manter uma atividade física regular.
Dieta equilibrada, evitando altos teores de açúcar e gordura.
Ingesta hídrica adequada, principalmente em paciente com episódios de diarreia frequentes.
Manter um acompanhamento médico regular, não fazer uso de medicamentos por conta própria, mesmo que não relacionados à DII e não suspender o uso de nenhuma droga sem antes conversar com seu médico.
Sugestões de leitura:
- Chen Y, Role of environmental factors in the pathogenesis of Crohn’s disease: a critical review. Int J Colorectal Dis. 2019;34:2023‐2034. [ texto completo ]
- Piovani D, Danese S. Environmental Risk Factors for Inflammatory Bowel Diseases: An Umbrella Review of Meta-analyses. 2019;157:647‐659.e4. [ resumo ]
Dieta
Muitas vezes os pacientes pedem orientações sobre alimentação e experimentam dietas da moda como forma de tratamento da doença, porém as diretrizes recentes de DII não defendem nenhum tipo específico de dieta por falta de estudos que comprovem eficácia.
Um estudo holandês mostrou que 59% dos pacientes consideram a dieta tão importante quanto o uso das medicações para o controle da doença.
Uma revisão atual da literatura envolvendo algumas dietas populares (dieta sem carboidratos, FODMAPS – Fermentable Oligosaccharides, Disaccharides, Monosaccharides and Polyols, sem glúten, dieta mediterrânea, dieta anti-inflamatória) em DII mostrou que há escassez de dados e pesquisas limitadas. Não se sabe muito sobre o impacto dessas dietas na inflamação a níveis endoscópicos e celulares.
Orientações aos pacientes: falta de evidências dessas dietas em relação às DII, atenção com a exclusão de alimentos e nutriente pois podem levar a carência nutricional. O ideal é usar o bom senso, e avaliar cada paciente de acordo com sua sintomatologia.
Em casos especiais, há a necessidade do uso de dietas enterais e parenterais, e ai sim realizar um acompanhamento com a Nutrologia.
Sugestões de leitura:
- de Vries JHM, et al. Patient’s dietary beliefs and behaviours in inflammatory bowel disease. Dig Dis. 2019;37(2):131–9. [ texto completo ]
- Weber AT, et al. Popular Diet Trends for Inflammatory Bowel Diseases: Claims and Evidence. Curr Treat Options Gastroenterol. 2019;17(4):564‐576. [ resumo ]
Vacinas
As DII em si não influenciam na resposta às vacinas, porém pacientes em uso de terapia biológica ou de imunossupressores tem maior risco de infecções graves ou de complicações que seriam evitadas com a imunização preventiva.
Como as DII não são comuns em menores de 5 anos, ao diagnóstico a maioria dos pacientes já estará com o cartão vacinal em dia. Vacinas inativadas são consideradas seguras para pacientes com DII, independente do grau de imunossupressão. A orientação é de administrar essas vacinas pelo menos 2 semanas antes do início do imunossupressor.
Ao diagnóstico da DII deve-se realizar testes sorológicos para hepatites A e B, sarampo, varicela, Epstein-Barr e atualizar o cartão vacinal, de preferência antes do início da terapia imunossupressora, exceto em pacientes com quadro moderado a grave, em que o tratamento deverá ser iniciado o quanto antes.
Atenção para casos de mães que fizeram uso de biológicos durante a gestação, os recém-nascidos não devem ser vacinados com organismos vivos (BCG, rotavírus e poliomielite oral) até o 6º mês.
Vacinas inativadas:
Vacinas atenuadas são contraindicadas em pacientes que fazem uso de imunomoduladores ou biológicos, e devem ser administradas 4 a 6 semanas antes do início do tratamento. Se o paciente já faz uso de alguma dessas medicações, a vacinação deve ser adiada até que ele esteja 3 meses sem sua administração.
- Influenza: recomendação anual.
- Pneumococo (pneumonia pneumocócica): Imunodeprimidos: 1 dose de VPC13 (vacina pneumocócica 13-valente conjugada), seguida de 1 dose de VPP-23 (vacina pneumocócica polissacarídica 23 valente) após 8 semanas. Imunocompetentes: 1 dose de VPC13, seguida de 1 dose de VPP-23 após 6 – 12 semanas. Após 5 anos administrar a 2ª dose da VPP-23, e a 3ª dose após 65 anos de idade.
- Dupla adulto (Tétano e Difteria): A cada 10 anos. Entre 11 – 64 anos, substituir uma das doses uma única vez pela vacina para difteria, tétano e pertussis (acelular).
- Meningococo: Entre 16 – 23 anos: 2 doses, com 5 anos de intervalo. Adultos: dose única.
- Hepatite A: Se não imune: 2 doses, a 2ª dose após 6 – 12 meses da primeira.
- Hepatite B: Se não imune: 3 doses (0, 1 e 6 meses). Se o uso do imunossupressor for imediato, reduzir o intervalo para 0, 1 e 2 meses.
- HPV (tipos 6, 11, 16 e 18): Entre 9 e 26 anos. Se iniciada entre 9 e 14 anos: 2 doses com intervalo de 6 meses. Se iniciada entre 15 e 26 anos ou em imunossuprimidos: 3 doses (0, 1 e 6 meses).
Vacinas atenuadas:
- Tríplice viral: Se não imune: 2 doses com intervalo de 30 dias.
- Varicela: Se adulto não imune: 2 doses com intervalo de 4 a 8 semanas entre elas.
- Herpes Zoster: 50 – 60 anos: dose única (independente de infecção prévia). Vacinar o doente 4 semanas antes de iniciar biológicos ou tofacitinibe.
- Febre Amarela: Dose única se não vacinado.
Pacientes com doença moderada a grave, que não tem um cartão vacinal atualizado tem como forma de proteção a vacinação de familiares próximos, para reduzir a transmissão de alguns patógenos.
Sugestões de leitura:
- Friedman MA, et al. Vaccines and Disease-Modifying Antirheumatic Drugs: Practical Implications for the Rheumatologist. Rheum Dis Clin North Am. 2017;43:1-13. [ resumo ]
- Meroni PL, et al. Vaccinations in adults with rheumatoid arthritis in an era of new disease-modifying anti-rheumatic drugs. Clin Exp Rheumatol. 2018;36:317-328. [ resumo ]
- Reich J, et al. Vaccination and health maintenance issues to consider in patients with inflammatory bowel disease. Gastroenterol Hepatol (N Y). 2017;13:717-724. [ texto completo ]
Risco de câncer
Pacientes com DII tem maior risco a longo prazo de desenvolver neoplasias malignas e geralmente com idade mais jovem em comparação com a população geral.
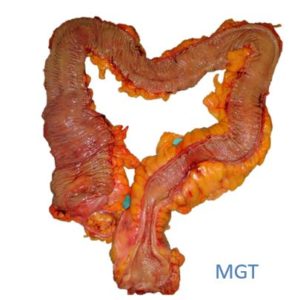
Figura 56. Produto de colectomia total por RCU com câncer de reto
O risco maior de CCR está bem estabelecido em pacientes com colite extensa e de longa duração, colangite esclerosante primária ou história família de CCR, tanto na DC como na RCU. Doentes com diagnóstico de CEP também tem taxa maior de colangiocarcinomas.
Em pacientes que não apresentam doença perianal, a incidência de neoplasias de canal anal são as mesmas da população geral, associadas ao HPV, porém em pacientes com DC perianal crônica, o risco de CEC ou adenocarcioma é elevado e está associado a fístulas ou à estenose anorretal.
Neoplasias malignas associadas às medicações:
- Tiopurinas: câncer de pele não melanoma, distúrbios linfoproliferativos
- Anti-TNF: linfoma.
Sugestões de leitura:
- Kappelman MD, et al. Risk of cancer in patients with inflammatory bowel diseases: a nationwide population-based cohort study with 30 years of follow-up evaluation. Clin Gastroenterol Hepatol. 2014;12:265‐73.e1. [ texto completo ]
- Pedersen N, et al. Risk of extra-intestinal cancer in inflammatory bowel disease: meta-analysis of population-based cohort studies. Am J Gastroenterol. 2010;105:1480‐1487. [ resumo ]
- Wisniewski A. Anal Neoplasia in Inflammatory Bowel Disease: Classification Proposal, Epidemiology, Carcinogenesis, and Risk Management Perspectives. J Crohns Colitis. 2017;11:1011‐1018. [ resumo ]
Fertilidade, Gestação e Amamentação
A fertilidade é uma grande preocupação para pacientes com DII, já que grande parte deles são jovens em idade fértil.
Os pacientes que tem a doença controlada apresentam taxas de fertilidade semelhantes a população geral, porém há menor taxa de natalidade pela falta de vontade voluntária de ter filhos, causada pelo medo das consequências da doença no feto, a apreensão sobre a fertilidade, resultados adversos da gestação no curso da doença, pelo risco de DII na prole e segurança dos medicamentos.
Alguns estudos avaliaram o impacto da atividade da doença na fertilidade em mulheres e homens, e não há evidências de que as DII controladas afetem a fertilidade, porém nos casos de doença ativa, a inflamação peritoneal pode ser responsável pelas aderências intra-abdominais e, portanto, pela diminuição da taxa de fertilidade. Além disso, pós tratamento cirúrgico, anexite, dispareunia, comprometimento retal, dor abdominal crônica e distúrbios de ansiedade e depressão também podem levar a infertilidade.
Medicamentos que interferem fertilidade:
– Sulfassalazina e metotrexate: oligoespermia reversível (2 a 3 meses)
– Infliximabe: alguns estudos sugerem que há diminuição na mobilidade espermática.
– Adalimumabe, Vedolizumabe, Ustekinumabe – estudos insuficientes.
Cirurgias: mulheres com RCU que foram submetidas à bolsa ileal tem um risco aumentado de infertilidade, provavelmente por aderências abdominais e obstruções tubárias. Em caso de cirurgia aberta, a taxa de infertilidade é maior do que por via laparoscópica.
Não há evidências de qualquer impacto da cirurgia de DII na fertilidade masculina, exceto pelo risco de disfunção erétil. Um estudo mostrou que mulheres com DC em cólon com mais de 30 anos de idade poderiam apresentar uma alteração acelerada da reserva ovariana quando comparadas com mulheres saudáveis.
DII, gestação e feto
Não há risco de defeitos congênitos maior nas pacientes com DII, portanto a maioria engravida sem complicações, porém a atividade da doença na concepção ou durante a gestação é considerada um dos fatores de risco mais significativos para um impacto negativo na gravidez e no feto, podendo levar a prematuridade, baixo peso ao nascer.
Na maioria das vezes, a gravidez não influencia o curso da doença.
Deve-se avaliar caso a caso, e sempre que possível manter a terapia se doença ativa ou durante surto de agudização, e quando doença controlada usar apenas as medicações necessárias.
Medicamentos: a maioria dos medicamentos não tem efeito negativo na concepção e na gestação, passam pelo leite materno, mas não tem impacto negativo no bebê.
– Corticosteróides: seguros, evitar doses altas, principalmente no 3º trimestre.
Amamentação: seguro, é recomendada a amamentação de 3 a 4 horas após a sua ingestão.
5-ASA: seguros, se remissão clínica manter durante gestação.
Sulfassalazina: na gravidez suplementação com ácido fólico.
Amamentação: seguro.
– Imunossupressores:
AZA e 6-MP: seguros
Amamentação: não são contra indicados, porém usar com cautela.
Metotrexato: não deve ser usado em pacientes que desejam engravidar por ser embriotóxico, aumenta risco de defeitos congênitos, aborto espontâneo e prematuridade. Suspender 6 meses antes de engravidar.
Amamentação: contraindicado.
Ciclosporina e Tacrolimo: faltam evidências. Podem ser considerados no tratamento, porém com cautela.
Amamentação: contra indicados.
- Anti-TNF:
Infliximabe: seguro, se possível manter durante toda gestação, com atenção a vacinação do bebe.
Amamentação: seguro
Adalimumabe, Golimumabe: estudos insuficientes
- Outros biológicos: Vedolizumabe, Ustekinumabe – estudos insuficientes.
Atenção com medicações não citadas, como a Talidomida, pois são altamente teratogênicos.
Orientações: planejar a gestação para o período de remissão, já que o curso da doença e o risco de complicações relacionadas à gravidez dependem principalmente da atividade da doença no momento da concepção, e manter o tratamento de manutenção durante a gravidez.
Parto:
A cesárea é recomendada se houver doença perianal ou doença ativa com envolvimento retal.
Avaliar cada caso individualmente.
Sugestões de leitura:
- Leenhardt R, et al. Sexual health and fertility for individuals with inflammatory bowel disease. World J Gastroenterol. 2019;25:5423‐5433. [ texto completo ]
- Szymańska E, et al. Reproduction and Pregnancy in Inflammatory Bowel Disease – Management and Treatment Based on Current Guidelines [published online ahead of print, 2020 Apr 18]. J Gynecol Obstet Hum Reprod. 2020;101777. [ texto completo ]
O que não usar
- AINE: seu uso está relacionado com a exacerbação da doença desencadeando crises, e em casos de uso excessivo pode levar a uma remissão menos satisfatória.
- Roacutan (Isotretinoína): não há consenso na literatura, mas alguns estudos mostram relação com as DII, além da sua hepatotoxicidade, portanto no nosso serviço contraindicamos seu uso.
Sugestões de leitura:
- Felder JB. Effects of nonsteroidal antiinflammatory drugs on inflammatory bowel disease: a case-control study. Am J Gastroenterol. 2000;95:1949‐1954. [ resumo ]
- Prevost N. Isotretinoin: update on controversial issues. J Pediatr Adolesc Gynecol. 2013;26:290-293. [ resumo ]